
Cobertura do tratamento da dermatomiosite com imunoglobulina humana pelo plano de saúde tem sido determinada pela Justiça
Pacientes que recebem indicação médica para o tratamento da dermatomiosite com imunoglobulina humana têm direito de receber o medicamento custeado pelo plano de saúde.
Isto porque essa é uma medicação com registro sanitário na Anvisa (Agência Nacional de Vigilância Sanitária) e, segundo a lei, tem cobertura obrigatória.
Não importa se a doença não está descrita na bula ou se o tratamento ainda não foi incluído no Rol de Procedimentos e Eventos da ANS (Agência Nacional de Saúde).
A Justiça tem reconhecido o direito dos pacientes sempre que há recomendação médica que justifique o uso da imunoglobulina humana.
Por isso, se você recebeu indicação para tratar a dermatomiosite e o plano recusou esta medicação, continue a leitura deste artigo e descubra como obtê-la.
Acompanhe a leitura!
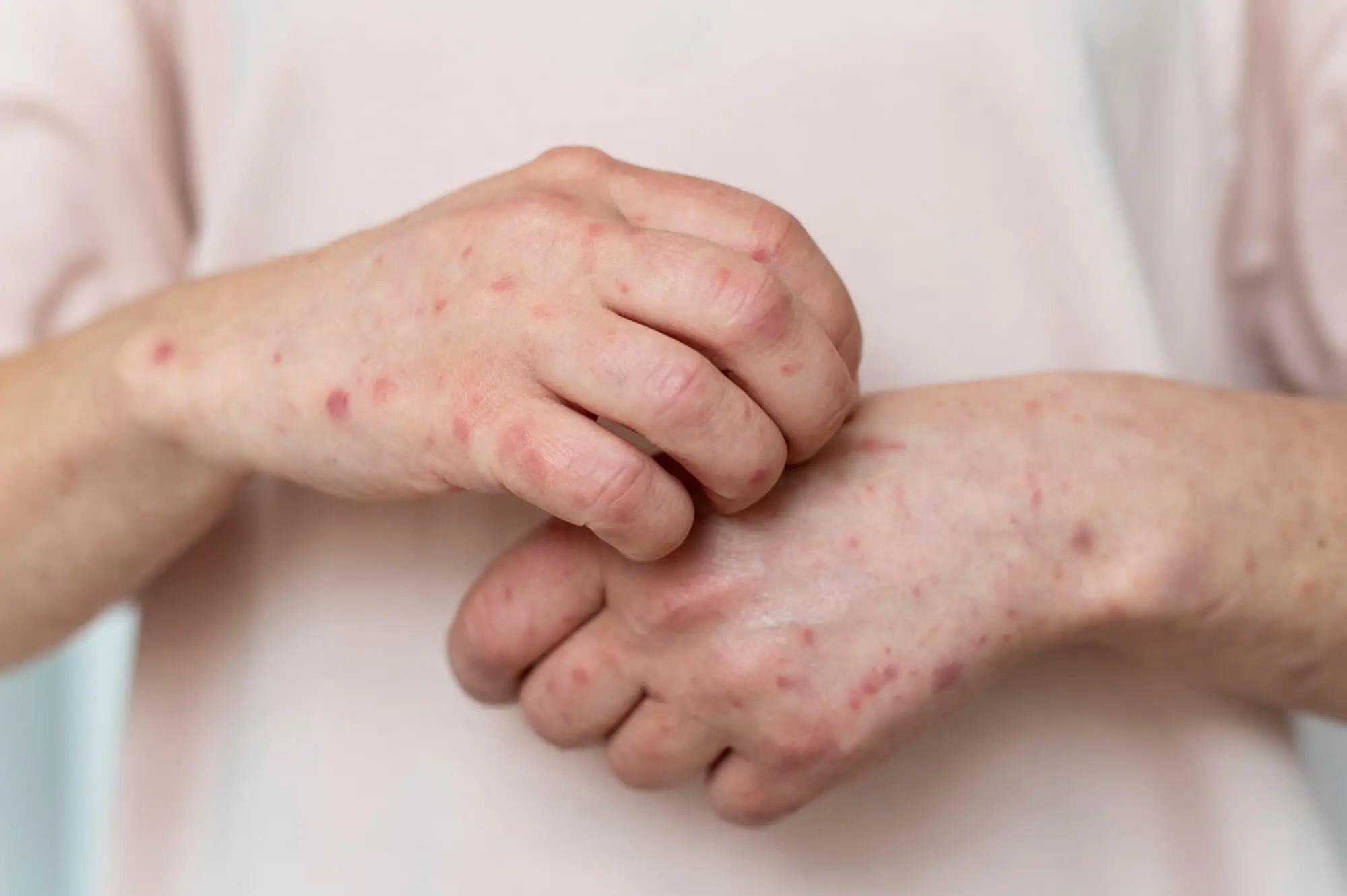
Uma doença inflamatória rara que atinge músculos e pele, a dermatomiosite tem como principais sintomas a fraqueza muscular e lesões na pele.
Ela costuma acometer mais mulheres adultas, mas também há ocorrência em pessoas com menos de 16 anos - dermatomiosite infantil.
De maneira mais técnica, a dermatomiosite é uma alteração autoimune, em que as células de defesa do corpo atacam os próprios músculos e provocam inflamação na pele.
As causas dessa doença não são totalmente claras, mas podem estar relacionadas a alterações genéticas, ao uso de medicamentos ou a infecções virais.
Ela não tem cura, por isso é considerada uma doença crônica, cujo tratamento é feito com medicamentos corticóides ou imunossupressores, que ajudam a controlar os sintomas.
A imunoglobulina humana é um dos tratamentos recomendados por médicos para o tratamento da dermatomiosite. Em pacientes com infecção, por exemplo, é considerado um tratamento de primeira linha.
Vale lembrar que este medicamento vem do plasma sanguíneo e ajuda a controlar desordens imunológicas e inflamatórias específicas.
No entanto, como a dermatomiosite não está relacionada na bula da imunoglobulina humana, é comum os planos de saúde se recusarem a custear esse tratamento.
Mas isto é absolutamente ilegal.
Como mencionamos, a imunoglobulina humana é um medicamento com registro sanitário na Anvisa e, portanto, com cobertura obrigatória segundo a Lei dos Planos de Saúde.
Por isso, mesmo fora da bula ou não previsto no rol da ANS, por exemplo, o tratamento da dermatomiosite com a imunoglobulina deve ser custeado pelo plano de saúde.
Além do mais, a responsabilidade de indicar o melhor tratamento ao paciente é do médico que o assiste, e não cabe à operadora de saúde interferir na conduta médica.
Veja o que diz a Súmula 102 do Tribunal de Justiça de São Paulo:
“Havendo expressa indicação médica, é abusiva a negativa de cobertura de custeio de tratamento sob o argumento da sua natureza experimental ou por não estar previsto no rol de procedimentos da ANS”.
Em diversos processos deste escritório de advocacia, a Justiça reconheceu o direito dos pacientes com dermatomiosite ao custeio da imunoglobulina humana pelos planos de saúde.
Confira, a seguir, uma decisão judicial em que esse direito foi garantido:
PLANO DE SAÚDE – Autora, beneficiária de seguro saúde operado pela ré, portadora de dermatomiosite (doença inflamatória) em atividade, com grave acometimento pulmonar, muscular e cutâneo – Indicação de tratamento, em caráter de urgência, com imunoglobulina humana, a ser realizado em Centro de Infusão – Negativa de cobertura, fundada nos termos contratados, no rol da ANS e na legislação pertinente, que frustra o próprio objeto do contrato – Abusividade – Inteligência da súmula nº 102 deste Tribunal – Recusa que não se sustém – Dano moral – Ocorrência – Frustração acentuada que desborda do simples aborrecimento não indenizável e atenta contra a dignidade da pessoa humana – Fixação de indenização de acordo com as finalidades compensatória e pedagógica, verificadas as circunstâncias do caso concreto – Regime de coparticipação que, conforme previsão contratual, não se aplica para fins de cobertura de atendimento médico de urgência – Recurso desprovido.
Havendo recomendação médica que justifique o tratamento da dermatomiosite com a imunoglobulina humana, é dever do plano de saúde custear o medicamento.
Não importa o preço da imunoglobulina, que pode chegar a mais de R$ 4 mil, ou a falta de previsão do tratamento na bula e no rol da ANS.
É perfeitamente possível conseguir a cobertura dessa medicação através de uma ação judicial.
Mas, para isto, será necessário providenciar os seguintes documentos:
Com estes documentos em mãos, procure um advogado especialista em Direito à Saúde.
É extremamente importante contar com a ajuda desse profissional, já que, em casos como este, existe um trabalho importante do médico e do advogado para provar a base científica da indicação.
É fundamental juntar estudos e citar outros tantos casos que já tiveram análise idêntica e que obtiveram sucesso.
Nosso escritório, por exemplo, paga plataformas internacionais que fornecem estudos científicos que ajudam a balizar a recomendação off label, e isso ajuda muito nos processos.
Não é preciso esperar muito tempo para obter a imunoglobulina humana para dermatomiosite pelo plano de saúde após ingressar na Justiça.
Isto porque, apesar de não haver um prazo determinado para a finalização de processos judiciais, as ações que pleiteiam esse medicamento são feitas com pedido de liminar, devido a urgência que o paciente tem em iniciar o tratamento.
A liminar é uma peça jurídica que acelera a análise provisória do pleito, que pode ocorrer, muitas vezes, em 48 horas.
E, se deferida, pode obrigar o plano de saúde a fornecer a imunoglobulina humana ainda no início do processo.
Nunca se pode afirmar que se trata de “causa ganha”. E, para saber as reais possibilidades de sucesso de sua ação, é fundamental conversar com um advogado especialista em Direito à Saúde para avaliar todas as particularidades do seu caso, pois há diversas variáveis que podem influir no resultado da ação, por isso, é necessário uma análise profissional e cuidadosa.
O fato de existirem decisões favoráveis em ações semelhantes mostra que há chances de sucesso, mas apenas a análise concreta do seu caso por um advogado pode revelar as chances de seu processo. Portanto, converse sempre com um especialista no tema.
Se você ainda tem dúvidas sobre o fornecimento da imunoglobulina humana para dermatomiosite pelo plano de saúde, fale conosco. A equipe do escritório Elton Fernandes – Advocacia Especializada em Saúde atua em ações visando a cobertura de medicamentos, exames e cirurgias, casos de erro médico ou odontológico, reajuste abusivo, entre outros.
A equipe do escritório Elton Fernandes – Advocacia Especializada em Saúde presta assessoria jurídica online e presencial nos segmentos do Direito à Saúde e do Consumidor.
Nossos especialistas estão preparados para orientá-lo em casos envolvendo erro médico ou odontológico, reajuste abusivo no plano de saúde, cobertura de medicamentos, exames, cirurgias, entre outros.
Não importa se seu plano de saúde é Bradesco, Sul América, Unimed, Unimed Fesp, Unimed Seguros, Central Nacional, Cassi, Cabesp, Notredame, Intermédica, Allianz, Porto Seguro, Amil, Marítima Sompo, São Cristóvão, Prevent Senior, Hap Vida ou qualquer outro plano de saúde, pois todos têm obrigação de fornecer o medicamento.
Se você busca um advogado virtual ou prefere uma reunião presencial, consulte a nossa equipe, você pode enviar um e-mail para [email protected]. Caso prefira, ligue para (11) 3141-0440 envie uma mensagem de Whatsapp para (11) 97751-4087 ou então mande sua mensagem abaixo.
Siga nossas redes sociais e saiba mais sobre Direito da Saúde:


